Đau thắt ngực không ổn định (unstable angina, ĐTNKÔĐ) là một trong những vấn đề khá thời sự hiện nay do tính chất thường gặp của nó cũng như nhiều tiến bộ mới trong chẩn đoán và điều trị. Hàng năm ở Mỹ ước tính có tới > 700 000 bệnh nhân nhập viện vì ĐTNKÔĐ. Tiên lượng của ĐTNKÔĐ cũng nặng nề không kém nếu so với NMCT.
Thuật ngữ Hội chứng mạch vành cấp bao gồm: NMCT cấp có ST chênh lên (hoặc có Q); NMCT cấp không Q; và ĐTNKÔĐ. Trong đó, người ta thường xếp NMCT không Q và ĐTNKÔĐ vào cùng một bệnh cảnh gọi là Bệnh mạch vành không ổn địnhvà có cách xử trí như nhau.
Trong bài này đề cập chủ yếu đến ĐTNKÔĐ trong bối cảnh của bệnh mạch vành không ổn định nhưng cũng là để áp dụng cho điều trị NMCT không có sóng Q.
Sinh lý bệnh
Cho đến nay người ta đã hiểu rõ cơ chế của ĐTNKÔĐ là sự không ổn định của mảng xơ vữa và mảng này bị vỡ ra. Sự vỡ ra của mảng xơ vữa cũng gặp trong NMCT cấp, tuy nhiên mức độ và diễn biến có khác nhau đôi chút. Nếu sự nứt vỡ là lớn và hình thành máu đông ồ ạt lấp toàn bộ lòng mạch sẽ dẫn đến NMCT. Nếu sự nứt vỡ nhỏ hơn và cục máu đông này chưa dẫn đến tắc hoàn toàn ĐMV thì đó là ĐTNKÔĐ. Tuy nhiên, ĐTNKÔĐ có thể diễn biến nặng và biến thành NMCT thực sự.
Sự hình thành cục máu đông: Như đã trình bày ở trên, khi mảng xơ vữa bị vỡ, lớp dưới nội mạc được lộ ra và tiếp xúc với tiểu cầu, dẫn đến hoạt hoá các thụ thể IIb/IIIa trên bề mặt tiểu cầu và hoạt hoá quá trình ngưng kết của tiểu cầu. Thêm vào đó tiểu cầu ngưng kết này sẽ giải phóng ra một loạt các chất trung gian làm co mạch và hình thành nhanh hơn cục máu đông.
Hậu quả là làm giảm nghiêm trọng dòng máu tới vùng cơ tim do ĐMV đó nuôi dưỡng, và biểu hiện trên lâm sàng là cơn đau ngực không ổn định. Trong thực tế một số yếu tố sau có thể làm nặng bệnh hơn: sốt, tăng huyết áp nhiều, rối loạn nhịp tim, cường giáp...
.jpg)
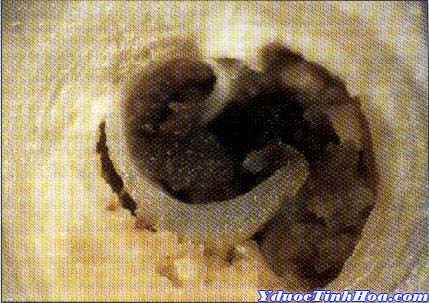
Hình 1-1. Sự nứt ra của mảng xơ vữa trong ĐTNKÔĐ.
Chẩn đoán
Triệu chứng lâm sàng
Đặc điểm chung: so với bệnh nhân NMCT, bệnh nhân ĐTNKÔĐ thường có tuổi già hơn, có tỷ lệ tiểu đường cao hơn, tỷ lệ tăng huyết áp (THA) và rối loạn lipid máu cũng gặp nhiều hơn. Thêm vào đó, số bệnh nhân ĐTNKÔĐ sau NMCT hoặc các thủ thuật can thiệp ĐMV cũng nhiều.
Triệu chứng cơ năng: Triệu chứng đau ngực cũng giống như trong đau ngực ổn định đã mô tả, chỉ có sự khác nhau về tính chất, trong ĐTNKÔĐ tính chất dữ dội hơn, kéo dài hơn, có thể xảy ra cả trong khi nghỉ, có thể không hoặc ít đáp ứng với Nitrates.
Khám lâm sàng:
Khám lâm sàng ít có giá trị để chẩn đoán ĐTNKÔĐ, nhưng khám lâm sàng là cực kỳ quan trọng giúp chẩn đoán phân biệt cũng như đánh giá các yếu tố nguy cơ, biến chứng...
Chẩn đoán phân biệt với các bệnh như viêm màng ngoài tim, viêm phế quản, viêm khớp ức sườn, các bệnh tim thực tổn kèm theo...
Phát hiện các triệu chứng của suy tim, tiếng T3, hở van tim...
Phân loại ĐTNKÔĐ theo Braunwald: giúp phân loại bệnh nhân và dự đoán tiên lượng bệnh cũng như có thái độ xử trí thích hợp.
Bảng 1-1. Phân loại ĐTNKÔĐ theo Braunwald.
| Độ Đặc điểm |
| I | Đau ngực khi gắng sức:
Mới xảy ra, nặng, tiến triển nhanh
Đau ngực mới trong vòng 2 tháng
Đau ngực với tần số dày hơn
Đau ngực gia tăng khi gắng sức nhẹ
Không có đau ngực khi nghỉ trong vòng 2 tháng |
| II | Đau ngực khi nghỉ, bán cấp:
Đau ngực khi nghỉ xảy ra trong vòng 1 tháng nhưng không phải mới xảy ra trong vòng 48 giờ |
| III | Đau ngực khi nghỉ, cấp:
Đau ngực xảy ra trong vòng 48 giờ |
| Các hoàn cảnh lâm sàng |
| A | Đau ngực thứ phát: xảy ra do các yếu tố không phải bệnh tim mạch như thiếu máu, nhiễm trùng, cường giáp trạng, thiếu ôxy... |
| B | Đau ngực tự phát |
| C | Đau ngực không ổn định sau NMCT: trong vòng 2 tuần sau NMCT |
Các xét nghiệm chẩn đoán
Điện tâm đồ:
Trong cơn đau có thể thấy sự biến đổi của đoạn ST: ST chênh xuống, T đảo chiều, ST chênh lên thoáng qua. Nếu ST chênh lên bền vững hoặc mới có xuất hiện bloc nhánh trái thì ta cần phải nghĩ đến NMCT.
Có 20 % bệnh nhân không có thay đổi trên ĐTĐ.
Việc phân biệt ĐTNKÔĐ với NMCT cấp không có sóng Q chủ yếu là xem có sự thay đổi của men tim hay không.
Bảng 1-2. Phân tầng nguy cơ của bệnh nhân ĐTNKÔĐ
| Nguy cơ cao | Nguy cơ vừa | Nguy cơ thấp |
| Có một trong các biểu hiện sau: | Không có các dấu hiệu nguy cơ cao nhưng có 1 trong các dấu hiệu sau: | Không có các biểu hiện của nguy cơ cao hoặc vừa |
Đau ngực khi nghỉ > 20 phút, của bệnh mạch vành
Có phù phổi cấp do bệnh mạch vành
Đau ngực khi nghỉ có kèm theo đoạn ST thay đổi > 1mm
Đau ngực kèm theo xuất hiện ran ở phổi, tiếng tim thứ 3 hoặc HoHL mới
Đau ngực kèm theo tụt huyết áp | Đau ngực khi nghỉ >20 phút nhưng đã tự đỡ
Đau ngực khi nghỉ >20 phút nhưng đáp ứng tốt với điều trị
Đau ngực về đêm
Đau ngực có kèm theo thay đổi ST
Đau ngực mới xảy ra trong vòng 2 tuần, tính chất nặng.
Có sóng Q bệnh lý hoặc xuất hiện ST chênh xuống ở nhiều chuyển đạo.
Tuổi > 65 | Có sự gia tăng về tần số và mức độ đau ngực
Đau ngực khởi phát do gắng sức nhẹ
Đau ngực mới xuất hiện trong vòng 2 tuần- 2 tháng
Không thay đổi ST |
Men tim:
Vì tính chất khó phân biệt với NMCT (không sóng Q) và có thể tiến triển đến NMCT của ĐTNKÔĐ nên mọi bệnh nhân cần được làm xét nghiệm men tim và theo dõi các men này.
Các men thường được dùng để theo dõi là CK và CK-MB; Troponin T và I.
Về nguyên tắc trong ĐTNKÔĐ không có sự thay đổi các men tim, tuy nhiên trong một số trường hợp có thể thấy tăng đôi chút men Troponin I và điều này báo hiệu tiên lượng xấu hơn.
Siêu âm tim: Siêu âm tim thường giúp ích cho ta chẩn đoán rối loạn vận động vùng (nếu có), đánh giá chức năng thất trái (đặc biệt sau NMCT) và các bệnh lý thực tổn van tim kèm theo hoặc giúp cho việc chẩn đoán phân biệt.
Các nghiệm pháp gắng sức:
Cần chú ý là khi đã chẩn đoán chắc chắn ĐTNKÔĐ thì không có chỉ định làm các nghiệm pháp gắng sức do tính chất bất ổn của bệnh.
Các nghiệm pháp này chỉ đặt ra khi bệnh nhân ở nhóm nguy cơ thấp, lâm sàng không điển hình, không có thay đổi trên ĐTĐ và đã điều trị ổn định tại bệnh viện trong vài ngày.
Chụp động mạch vành:
Chỉ định chụp động mạch vành trong ĐTNKÔĐ được các tác giả thống nhất là ở nhóm bệnh nhân có nguy cơ cao, vì mục đích của chụp ĐMV là để can thiệp ĐMV nếu có thể. Các chỉ định khác là khi bệnh nhân không đáp ứng hoặc tái phát đau ngực sau khi đã dùng thuốc điều trị tối ưu, khi bệnh nhân có suy tim, rối loạn nhịp, giảm chức năng thất trái... (bảng 1-3). Hiện nay một số trung tâm trên thế giới chủ trương chụp ĐMV và can thiệp cho mọi bệnh nhân ĐTNKÔĐ ngay thì đầu. Tuy nhiên, cách này chưa tỏ ra lợi ích vượt trội so với cách điều trị bảo tồn trước, nó chỉ vượt trội ở nhóm có nguy cơ cao.
Bảng 1-3. Các chỉ định của chụp ĐMV trong ĐTNKÔĐ.
Nhóm nguy cơ cao.
Tiền sử có can thiệp ĐMV hoặc mổ cầu nối.
Suy tim.
Giảm chức năng thất trái (EF < 50%).
Rối loạn nhịp thất ác tính.
Còn tồn tại hoặc tái phát đau ngực sau dùng thuốc .
Có vùng giảm tưới máu cơ tim rộng trên các xét nghiệm chẩn đoán không chảy máu (xạ đồ cơ tim, siêu âm tim stress).
Có bệnh van tim rõ rệt kèm theo (HoHL, HoC). |
Điều trị
Tuỳ từng trường hợp cụ thể mà ta bắt đầu bằng các phương pháp điều trị thích hợp. Điều trị nội khoa là nền tảng và bắt đầu cho mọi trường hợp. Các biện pháp điều trị tái tạo mạch (can thiệp nong hoặc đặt Stent ĐMV, phẫu thuật làm cầu nối chủ-vành) rất quan trọng và là điều trị mang tính triệt để, cần được cân nhắc trong từng tình huống cụ thể.
Mục tiêu của điều trị nội khoa
Nhanh chóng dùng thuốc chống ngưng kết tiểu cầu.Làm giảm đau ngực bằng các thuốc chống thiếu máu cục bộ cơ tim.Các bệnh nhân không đáp ứng với điều trị nội khoa cần được chỉ định can thiệp cấp cứu. Với những bệnh nhân đáp ứng tốt với điều trị nội khoa cũng cần được sàng lọc và xem xét chụp động mạch vành để quyết định tiếp hướng điều trị tái tạo mạch cho bệnh nhân (nong ĐMV và/hoặc đặt Stent, mổ cầu nối...).
Các ưu tiên trong điều trị
Aspirin.
Giảm đau ngực bằng Nitrate và/hoặc chẹn bêta giao cảm.Chống đông máu bằng Heparin hoặc Heparin trọng lượng phân tử thấp (LMWH). Các thuốc ức chế thụ thể GP IIb/IIIa tiểu cầu.
Thuốc chống ngưng kết tiểu cầu đường uống
Aspirin:
Cơ chế chống ngưng kết tiểu cầu của Aspirin là thông qua chẹn con đường Thromboxan A2 làm bất hoạt tiểu cầu.
Tuy tác dụng của Aspirin được coi là yếu trong chống ngưng kết tiểu cầu nhưng nhiều nghiên cứu đã chứng minh được là nó có thể làm giảm tới 50% tử vong hoặc NMCT ở bệnh nhân ĐTNKÔĐ.
Thuốc có thể phát huy tác dụng ức chế Thromboxan A2 trong vòng 15 phút, nên cần cho ngay khi bệnh nhân nhập viện. Nên cho loại hấp thu nhanh (BabyAspirin viên 81 mg nhai 4 viên). hoặc gói bột Aspegic (gói 100 mg) uống 3 gói.
Tuy còn bàn cãi về liều duy trì nhưng liều lượng ngay lúc đầu nên dùng khoảng 300 mg để có thể đạt được khả năng tác dụng tối đa chống ngưng kết tiểu cầu trong ngày đầu, những ngày sau có thể dùng liều từ 81 - 325 mg/ngày.
Tilcopidine (Ticlid) và Clopidogrel (Plavix):
Các thuốc này chống ngưng kết tiểu cầu thông qua con đường ức chế ADP có liên quan hoạt hoá tiểu cầu, do đó khả năng chống ngưng kết tiểu cầu mạnh hơn Aspirin.
Ticlopidine cần khoảng 2-3 ngày để đạt được hiệu quả tác dụng tối đa. Với Clopidogrel thì thời gian này ngắn hơn đôi chút.
Tác dụng phụ: Ticlid có thể gây hạ bạch cầu máu (0,2 -5 % các trường hợp), có thể gây hạ tiểu cầu máu kèm theo. Tác dụng phụ này ít gặp hơn đối với Clopidogrel.
Liều lượng: Ticlid cho ngay 500 mg sau đó cho 250mg x 2 lần/ngày trong những ngày sau. Plavix cho liều ban đầu 300 mg sau đó 75 mg/ngày.
Chỉ định: Vì lý do giá thành còn tương đối cao và vì tác dụng phụ nặng có thể xảy ra nên các thuốc này chỉ nên chỉ định trong trường hợp bệnh nhân kém dung nạp với Aspirin. Trong trường hợp có can thiệp đặt Stent ĐMV thì nên cho thêm thuốc này phối hợp với Aspirin. Sau khi đặt Stent các thuốc này được dùng tiếp trong 2-4 tuần rồi ngừng và chỉ tiếp tục cho Aspirin
Các thuốc chống đông
Heparin:
Vì cơ chế hình thành cục máu đông trong ĐTNKÔĐ, nên việc cho thuốc chống đông là bắt buộc.
Nhiều nghiên cứu đã chỉ ra rằng việc dùng Heparin phối hợp với Aspirin trong ĐTNKÔĐ làm giảm nguy cơ tử vong và NMCT tới 33 % so với chỉ dùng Aspirin đơn độc.
Thời gian dùng Heparin nên kéo dài khoảng 3-7 ngày, nếu dùng dài quá có thể làm tăng nguy cơ gây hạ tiểu cầu máu của Heparin.
Hiệu ứng bùng lại (rebound) thiếu máu cơ tim cục bộ khi ngừng Heparin có thể gặp là do hình thành huyết khối liên quan đến kích thích hoạt hoá tiểu cầu. Do đó việc duy trì liên tục Aspirin là biện pháp tốt để phòng tránh hiệu ứng này.
Nên dùng Heparin theo đường truyền TM.
Liều dùng: Liều khuyến cáo hiện nay là liều tương đối thấp, tiêm ngay TM 60 UI/kg sau đó truyền TM liên tục liều 15 UI/kg/giờ. Cần kiểm tra thời gian aPTT mỗi 6 giờ sao cho thời gian này đạt khoảng 50-70 giây.
Heparin có trọng lượng phân tử thấp (LMWH):
Lợi thế so với Heparin thường là: có thời gian tác dụng kéo dài, liều cố định do dùng tiêm dưới da mà ít cần theo dõi bằng các xét nghiệm liên tục, ức chế cả yếu tố Xa và IIa của tiểu cầu, ít gây giảm tiểu cầu máu.
Một số nghiên cứu cho thấy LMWH làm giảm 17 % tỷ lệ NMCT hoặc tử vong ở bệnh nhân ĐTNKÔĐ so với dùng Heparin thường.
Liều lượng: Có nhiều loại LMWH trong đó có những loại hay được dùng: tiêm dưới da:
Enoxaparin (Lovenox): 1mg/kg mỗi 12 giờ,
Dalteparin: 120 U/kg mỗi 12 giờ,
Nadroparin (Fraxiparin): 0,1 ml/10kg cân nặng, tiêm dưới da chia 2 lần trong ngày.
Thuốc ức chế trực tiếp thrombin (Hirudin, Hirulog): Các thuốc này ức chế trực tiếp thrombin nên có tác dụng chống đông khá mạnh. Tuy nhiên, cho đến nay chúng chưa được chấp nhận để dùng thường quy trong ĐTNKÔĐ thay thế cho Heparin. Chúng chỉ nên được dùng ở những bệnh nhân có tiền sử bị giảm tiểu cầu do dùng Heparin.
Các thuốc ức chế thụ thể Glycoprotein IIb/IIIa của tiểu cầu
Cơ chế: Trên bề mặt của tiểu cầu có các vị trí (thụ thể) mà khi được hoạt hoá sẽ gắn kết với mạng fibrin gây nên sự ngưng kết tiểu cầu, các vị trí này gọi là các thụ thể Glycoprotein IIb/IIa. Việc ức chế thụ thể này đã ức chế tận gốc quá trình ngưng kết tiểu cầu nên các thuốc nhóm này sẽ có tác dụng chống ngưng kết tiểu cầu rất mạnh.
Các loại thuốc và liều:
Abciximab (Reopro): là thuốc được phát hiện và dùng đầu tiên. Liều dùng tấn công 0,25 mg/kg tiêm thẳng TM sau đó truyền TM 10 mcg/phút trong 12 giờ tiếp theo.
Eptifibatid (Intergrilin): Liều dùng tấn công 180 mcg/kg tiêm thẳng TM sau đó truyền TM 1,3 - 2,0 mcg/phút trong 12 giờ tiếp theo.
Tirofiban (Aggrastat): liều tấn công 0,6 mcg/kg/ phút truyền TM trong 30 phút sau đó truyền TM 0,15 mcg/kg/phút trong 12 -24 giờ tiếp theo.
Lamifiban: 0,1 mcg/kg/phút truyền TM/ 24 giờ.
Cách dùng: các thuốc này có thể được dùng như sau: dùng trong lúc can thiệp ĐMV làm giảm nguy cơ tử vong hoặc NMCT (thử nghiệm EPIC với Reopro làm giảm tới 90 % nguy cơ tử vong hoặc NMCT sau 30 ngày liên quan đến can thiệp).
Dùng trước lúc can thiệp ĐMV (thử nghiệm CAPTURE với Reopro làm giảm tới 20 % nguy cơ tử vong, NMCT hoặc phải can thiệp lại sau 30 ngày có liên quan đến can thiệp).
Dùng độc lập cho ĐTNKÔĐ: làm giảm 10-17 % nguy cơ tử vong hoặc NMCT trong ĐTNKÔĐ (thử nghiệm PURSUIT với Eptifibatid, thử nghiệm PRISM với Tirofiban).
Các Nitrates
Chưa có nghiên cứu nào chứng minh được Nitrate làm giảm nguy cơ tử vong hoặc NMCT ở bệnh nhân ĐTNKÔĐ, nhưng Nitrate là điều trị quan trọng để giảm đau ngực cho bệnh nhân và cải thiện triệu chứng.Liều dùng: nên bắt đầu ngay bằng xịt dưới lưỡi (hoặc ngậm) cho bệnh nhân, sau đó thiết lập đường truyền TM để truyền Nitroglycerin với liều 10-20 mcg/phút. Có thể tăng liều sau mỗi 5-10 phút tuỳ đáp ứng của bệnh nhân, mỗi lần tăng 5-10 mcg/phút. Một số trường hợp đáp ứng tốt có thể dùng thuốc dưới dạng miếng dán ngực hoặc dạng mỡ bôi.
Các thuốc chẹn bêta giao cảm
Các thuốc chẹn bêta giao cảm giúp làm giảm nhu cầu ôxy của cơ tim do giảm co bóp cơ tim và giảm nhịp tim. Hơn nữa, thuốc có thể làm giảm áp lực đổ đầy tâm trương nên làm tăng máu về ĐMV trong kỳ tâm thu. Dùng chẹn bêta giao cảm ở bệnh nhân ĐTNKÔĐ không những làm giảm đau ngực tốt mà còn được chứng minh là làm giảm tỷ lệ biến thành NMCT và giảm diện hoại tử cơ tim nếu bị NMCT. Các thuốc chẹn b giao cảm được coi là thuốc hàng đầu trong điều trị ĐTNKÔĐ.Nên dùng các thuốc chẹn chọn lọc b1: Metoprolol, Atenolol...Chống chỉ định: Nhịp chậm (bloc nhĩ thất độ cao); Bệnh phổi mạn tính tắc nghẽn; Suy tim nặng mất bù; Bệnh mạch ngoại vi; Huyết áp thấp; Sốc tim.Mục tiêu điều trị là giảm được triệu chứng đau ngực và giảm nhịp tim. Nên bắt đầu bằng liều thấp và theo dõi sát. Thường dùng Metoprolol tiêm TM 5 mg sau đó tăng dần liều theo đáp ứng sau 5-10 phút. Có thể dùng gối bằng viên Metoprolol liều thấp 25-50 mg mỗi 12 giờ.
Các thuốc chẹn kênh canxi
Các thuốc này làm giãn mạch, chậm nhịp tim, giảm sức co bóp cơ tim. Nếu dùng đơn độc trong ĐTNKÔĐ có thể làm tăng nguy cơ NMCT hoặc tử vong.Chỉ nên dùng thuốc chẹn kênh calci trong trường hợp có THA nhiều và/hoặc khi chức năng thất trái bệnh nhân còn tốt, nhịp không chậm và có yếu tố co thắt mà ít đáp ứng với Nitrates hoặc không thể dùng được thuốc chẹn bêta giao cảm.
Các thuốc ức chế men chuyển
Không phải thuốc thường quy trong điều trị ĐTNKÔĐ.
Nên dùng khi có kèm theo giảm chức năng thất trái mà huyết áp còn tốt.
Vấn đề dùng các thuốc tiêu huyết khối
Cho đến nay đã thống nhất là KHÔNG dùng thuốc tiêu huyết khối cho bệnh nhân ĐTNKÔĐ vì không những không cải thiện được tiên lượng mà còn gia tăng tỷ lệ NMCT và tử vong (nghiên cứu TIMI-IIIb).Cơ chế có thể là vì trong ĐTNKÔĐ chưa tắc hoàn toàn ĐMV nên thuốc tiêu huyết khối này không làm cải thiện thêm dòng chảy mà nó lại có thể làm tan cục máu đông đã bao lấy chỗ vỡ của mảng xơ vữa, làm lộ ra lại lớp dưới nội mạc này gây hoạt hoá ngưng kết tiểu cầu trở lại.
Điều trị can thiệp ĐMV (nong hoặc đặt Stent)
Chỉ định cho chụp ĐMV: để can thiệp ĐMV đã được bàn đến ở phần chỉ định chụp ĐMV nói trên.Các tổn thương ĐMV phù hợp cho can thiệp là: tổn thương ngắn, không vôi hoá, tổn thương ít mạch, không phải thân chung, chức năng thất trái còn tốt...
Một số trung tâm có điều kiện trang thiết bị và kinh nghiệm tốt của bác sỹ can thiệp thì có thể xét can thiệp ngay (cấp cứu) cho mọi bệnh nhân ĐTNKÔĐ khi đến viện, tuy nhiên kết quả chưa vượt trội so với bắt đầu bằng điều trị nội khoa.
.jpg)
Hình 1-2. Hình ảnh ĐTĐ của một trường hợp ĐTNKÔĐ, ST chênh xuống và T âm từ V1-V6
Khi can thiệp ĐMV, việc dùng phối hợp các thuốc là rất quan trọng:
Các thuốc chống ngưng kết tiểu cầu đường uống : Aspirin phối hợp với Ticlopidin hoặc Clopidogrel.
Thuốc ức chế thụ thể Glycoprotein IIb/IIIa.
Thuốc chống đông (Heparin, LMWH).
.jpg)
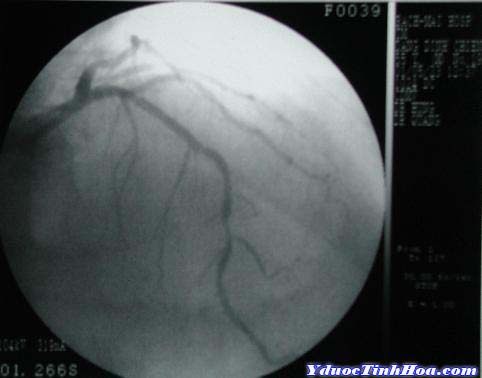
Hình 1-3. Hình ảnh chụp động mạch vành của bệnh nhân ĐTNKÔĐ trước (hình trái) và sau (hình phải) đặt Stent (mũi tên chỉ vị trí thương tổn).
Mổ làm cầu nối chủ-vành
Các chỉ định cho phẫu thuật:
Tổn thương nhiều thân ĐMV mà đoạn xa còn tốt.
Tổn thương thân chung ĐMV.
Các tổn thương quá phức tạp (vôi hoá, xoắn vặn, gập góc, chỗ chia nhánh...) mà không thể can thiệp nong hoặc đặt stent được.
Thất bại khi can thiệp.
Các yếu tố dự đoán nguy cơ cao cho phẫu thuật là: tuổi cao, có nhiều bệnh nặng kèm theo, chức năng thất trái giảm nhiều, tiểu đường, kinh nghiệm của phẫu thuật viên... Tuy nhiên, một số nghiên cứu (BARI, CASS) cho thấy ở những bệnh nhân tiểu đường hoặc suy giảm chức năng thất trái, có tổn thương nhiều thân ĐMV thì phẫu thuật làm cầu nối tỏ ra ưu thế hơn so với can thiệp ĐMV.
Thực hành BỆNH TIM MẠCH NGUYỄN LÂN VIỆT (Chủ biên)
Tài liệu tham khảo
Antman EM, Tanasuevic MJ, Thompson B, et al. Cardiac-specific troponin I levels to predict the risk of mortality in patients with acute coronary syndromes. N Engl J Med
Bittl JA, Strony J, Brinker JA, et al. Treatment with bivalirudin (Hirulog) as compared with heparin during coronary angioplasty for unstable or ostinfarction angina. N Engl J Med 1995;333:764-769.
Boden WE, O'Rourke RA, Crawford MR, et al. Outcomes in patients with acute non-Q-wave myocardial infarction randomly assigned to an invasive as compared with a conservative management strategy. N Engl J Med 1998;338:1785-1792.
Braunwald EG, Mark DB, Jones RH et. al. Unstable angina: diagnosis and management. Clinical Practice Guideline Number 10.AHCPR Publication No.94-0602. Rockville, MD: Agency for Health Care Policy Research and the National Heart, Lung, and Blood Institute, Public Health Service, U.S. Department of Health and Human Services, 1994.
Cohen M, Demers C, Garfinkel EP, et al. Low-molecular-weight heparins in non-ST segment elevation ischemia: the ESSENCE trial. Am J Cardiol 1998;82:196-246.
EPILOG Investigators. Platelet glycoprotein Ilb/lIla receptor blockade and low-dose heparin during percutaneous coronary revascularization. N Engl J Med 1997; 336:1689-1696.
Fuster V, Badimon L, Badimon JJ, et. al. The pathogenesis of coronary artery disease and the acute coronary syndromes. N EngI J Med 1992;326:242-250.
Gersh BJ, Braunwald EG, Rutherford JD. Chronic coronary artery disease: unstable angina. In: Braunwald EG, ed. Heart disease: a textbook of cardiovascular medicine, 5th ed. Philadelphia: WB Saunders, 1997:1331-1339.
Granger CB, Califf RM. Stabilizing the unstable artery. In: Califf RM, Mark DB, Wagner GS, eds. Acute coronary care, 2nd ed. St. Louis: Mosby, 1995:525-541.
Hamm CW, Goldmann BU, Heeschen C,et al. Emergency room triage of patients with acute chest pain by means of rapid testing for cardiac troponin T or I. N Engl J Med
Lincoff AM, Califf RM, Moliterno DM, et al. Complementary clinical benefits of coronary-artery stenting and blockade of platelet glycoprotein lIb/Illa receptors. N Engl J Med
Moliterno DJ, Granger CB. Differences between unstable angina and acute myocardial infarction: the pathophysiological and clinical spectrum. In: Topol EJ, ed. Acute coronary syndromes, 1st ed. New York: Marcel Dekker, 1998:67-104.
Ohman EM, Armstrong PW, Christenson RH, et al. Cardiac troponin T levels for risk stratification in acute myocardial ischemia. N Engl J Med 1996;335:1333-1341.
Oler A, Whooley MA, Oler J, et al. Adding heparin to aspirin reduces the incidence of myocardial infarction and death in patients with unstable angina: a meta-analysis. JAMA 1996;276:811-515.
Roe MT. Unstable angina and non-ST-segment elevation MI. In: Marso SP, Griffin BP, Topol EJ, eds. Manual of Cardiovascular Medicine. Philadelphia: LippincottRaven, 2000.
Stone PH, Thompson B, Anderson HV, et al. Influence of race, sex, and age on management of unstable angina and non-Q-wave myocardial infarction: the TIMI III registry. JAMA 1996;275:1104-1112.
Theroux P, Ouimet H, IvicCans J, et. al. Aspirin, heparin, or both to treat acute UA. N Engl J Med 1988;319:1105-1111.
TIMI IIIB Investigators. Effects of tissue plasminogen activator and a comparison of early invasive and conservative strategies in unstable angina and non-Q-wave myocardial infarction. Circulation 1994;89: 1545-1556.
Van Miltenburg AJ, Simoons ML, Veerhoek RJ, et al. Incidence and follow-up of Braunwald subgroups in unstable angina. J Am Coll Cardiol 1995;25:1256A292.
White RD. Unstable angina: ischemic syndromes. In: Topol EJ, ed. Textbook of cardiovascular medicine. 1st ed. Philadelphia: Lippincott-Raven, 1998:365-393.
Williams DO, Braunwald E, Thompson B, et al. Results of percutaneous transluminal coronary angioplasty in unstable angina and non-Q-wave myocardial infarction: observations from the TIMI IIIB trial. Circulation 1996;94:2749-2755. 1996;335:1342-1349. 1999;341:319-327. 1997;337:1648-1653.
dongyhoangtuyen.com

